- 2.70 MB
- 130页
- 1、本文档共5页,可阅读全部内容。
- 2、本文档内容版权归属内容提供方,所产生的收益全部归内容提供方所有。如果您对本文有版权争议,可选择认领,认领后既往收益都归您。
- 3、本文档由用户上传,本站不保证质量和数量令人满意,可能有诸多瑕疵,付费之前,请仔细先通过免费阅读内容等途径辨别内容交易风险。如存在严重挂羊头卖狗肉之情形,可联系本站下载客服投诉处理。
- 文档侵权举报电话:19940600175。
水电解质紊乱病理生理机制文档资料
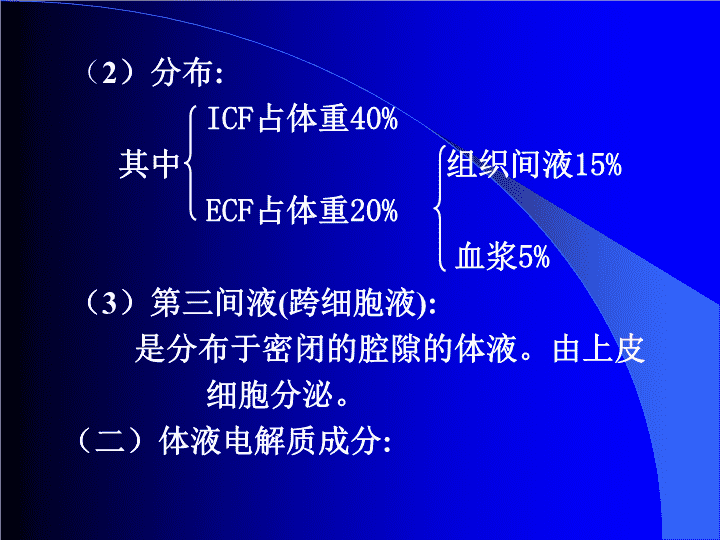
(2)分布:ICF占体重40%其中组织间液15%ECF占体重20%血浆5%(3)第三间液(跨细胞液):是分布于密闭的腔隙的体液。由上皮细胞分泌。(二)体液电解质成分:
阳离子:Na+、K+、Ca2+、Mg2+等。1、ECF阴离子:Cl-、HCO3-、HPO42-、SO42-有机酸、蛋白质等。ECF蛋白质含量仅有0.05%~0.35%。血浆蛋白为7%。阳离子:K+、Na+、Ca2+、Mg2+等。2、ICF阴离子:HPO42-、蛋白质、HCO3-、Cl-、HSO42-等。
(四)电解质生理功能:1、维持渗透平衡和酸碱平衡。2、维持神经、肌肉、心肌、腺体等细胞的RP,并参与AP的形成。3、参与新陈代谢和生理功能活动(五)体液容量及渗透压的调节:疾病及外环境的剧烈变化和一些医源性因素均可导致水、电解质代谢紊乱,使原疾病加重或直接引起重要器官功能严重障碍甚或危及生命。
(六)水与钠平衡的调节(Regulationofwaterandsodiumbalance)
1.渴感(thirst)渴中枢ECF渗透压血容量渴则思饮寻水饮水降渗压止渴感
2.抗利尿激素(antidiuretichormone,ADH)ECF渗
透压↑有效循
环血量↓渗透压
感受器ADH↑肾重吸
收水↑ECF量↑
渗透压↓容量感受器疼痛、情绪紧张血管紧张素
3.醛固酮(aldosterone)有效循
环血量↓醛固酮↑肾重吸收Na+↑H2O↑ECF量↑低血Na+高血K+
致密斑
4、心房钠尿肽的调节作用
二、水、钠代谢障碍的分类(一)依血钠浓度和体液量来分1、高钠血症:依体液容量可分为:(1)、低容量性高钠血症(高渗性水)(2)、高容量性高钠血症(3)、等容量性高钠血症2、低钠血症:依体液容量可分为:(1)、低容量性低钠血症(低渗性脱水)(2)、高容量性低钠血症(3)、等容量性低钠血症
3、正常血钠性水变化:(1)、水肿(2)、等渗性脱水(二)依体液渗透压来分1、高渗性脱水2、低渗性脱水3、等渗脱水4、低渗性水过多(水中毒)5、高渗性水过多(盐中毒)6、等渗性水过多(水肿)
三、高钠血症(hypernatremia)血清[Na+]>150mmol/L。体Na+总量与血[Na+]并不平行。
(一)低容量性高钠血症(hypovolemichypernatremia)(高渗性脱水hypertonicdehydration)特征:失水ñ失钠。血清[Na+]ñ150mmol/L。血浆渗透压ñ310mOsm/L。
1.原因(causes)(1)入量不足(decreaseofintake)(2)丢失过多(lostfromECF)水源断绝丧失口渴感进食困难大量出汗呼吸道蒸发尿崩症和渗透性利尿肠道失液(部分婴幼儿腹泻)
2、低容量性高钠血症(高渗性脱水)对机体的影响肾上腺皮质球状带→ALD分泌↓→肾对Na+重吸收↓→尿[Na┼][Cl-](-)或↑(早期)↑渗透压感受器→垂体释放→肾水重吸收↑→尿量↓比重↑失水>失钠→血[Na┼]↑→血浆晶渗压↑→下丘脑刺激↑ADH↑↓渴中枢→口渴→欲饮ECF晶渗压↑↓心率↑ICE的水外出ECF↓不太明显→血容量↓不太明显→不易休克↓皮肤脱水→蒸发↓→脱水热细胞脱水功能代谢障碍脑细胞脱水精神,神经脑体积↓(严重)→颅内负压→脑出血症状注意:严重时血容量↓→CO↓→肾血流量↓→入球A压↓→肾小球旁细胞分泌肾素↑→ALD分泌↑↓尿[Na┼]↓或缺无←肾对Na┼重吸收↑
失水>失Na+→渴中枢口渴↓血容量↓脉速,BP↓→皮肤蒸发↓脱水热ECF量↓ECF渗透压↑2.影响(effects)细胞内脱水↓CNS功能障碍幻觉,躁动↓ADH↑↓肾重吸收水↑尿少比重高血[Na+]↑血浆渗透压↑醛固酮分泌早期不增多晚期增多
低容量性高钠血症主要丢失ICFECF高渗主要脱水部位ICF减少
化验:渗透压↑、[Na+]↑、[Cl-]↑血液浓缩。‚RBC计数、Hb、血浆蛋白含量↑ƒ血中NPN↑④尿少,比重↑,。
4.防治的病理生理基础(pathophysiologicalbasisof
preventionandtreatment)及时补水适当补钠
(二)高容量性高钠血症(hypervolemichypernatremia)特点:血容量、血钠均增高
1、原因和机制主要原因是盐摄入过多或盐中毒。
(1)医源性盐摄入过多
(2)原发性钠潴留
2、对机体的影响细胞外液高渗细胞内液体向细胞外转移细胞脱水中枢神经系统功能障碍
3、防治的病理生理基础①防治原发病
②肾功能正常者可用强效利尿剂
③腹膜透析
(三)等容量性高钠血症
(isovolemichypernatremia)特点:血钠升高,血容量无明显改变
1、原因和机制为原发性高钠血症,病变部位可能在下丘脑。可能由于下丘脑受损,其中的渗透压感受器阈值升高、渗透压调定点上移。特点:血钠升高,但血容量是正常
细胞外液高渗脑细胞脱水皱缩,甚至扯破脑静
脉而致脑局部和蛛网膜下腔出血中枢神经系统障碍2、对机体的影响
3、防治的病理生理基础①防治原发病
②补充水分以降低血钠
四、低钠血症hyponatremia血[Na+]<130mmol/L。
(一)低容量性低钠血症(hypovolemichyponatremia)(低渗性脱水hypotonicdehydration)特征:失Na+>失水。血清[Na+]<130mmol/L。血浆渗透压<280mOsm/L。
1、原因:(1)胃肠道失水:丧失大量消化液只补水。(2)皮肤失水后只补水:大汗;‚大面积烧伤
(3)肾性失Na+:①肾上腺皮质功能减退,Addison病等ALD分泌↓;②长期使用高效排Na+利尿剂;③肾实质性疾病:急性肾衰多尿期;慢性间质性疾患肾髓质渗透梯度不能维持和髓攀升支功能受损。④肾小管酸中毒泌H+↓→H+-Na+交换↓→Na+排出↑。(4)液体在第三间隙积聚:胸、腹水大量形成。
2、对机体影响:肾上腺皮质球状带→ALD分泌↑→肾对Na+重吸收↑→尿[Na┼][Cl-](-)或↓甚或缺无↑渗透压感受器→垂体释放→肾水重吸收↓→尿量(-)或稍↑失水<失钠→血[Na┼]↓→血浆晶渗压↓→下丘脑刺激↓ADH↓(早期)↓渴中枢刺激↓→口不渴,不欲饮ECF晶渗压↓↓ECF的水入细胞ECF↓↓→血容量↓↓→易休克注意:严重时或后期:胸腔大V血容量↓→回心血量↓→容量感受器刺激↓→传入冲动↓→对ADH释放抑制↓↓左房↓CO↓→肾血流量↓→入球A压↓→RAS激活AngⅡ↑→垂体ADH释放↑↑↓↓血[Na┼]↓口渴肾对水重吸收↑↓尿量↓,比重↑
失Na+>失水→水移入细胞ECF渗透压ECF量血容量脉速、BP、V萎陷ADH↑肾血流量醛固酮↑尿少、氮质血症尿Na+ADH肾重吸收水尿量正常(早期)血[Na+]血渗透压组织液脱水征2.影响(effects)无渴感
低容量性低钠血症的主要脱水部位ECF对病人的主要威胁循环衰竭
3.临床表现(1)ECF渗透压↓→ADH↓→低渗尿。(2)ECF渗透压↓→ECF向C内转移→ECF显著↓→易发生休克→组织脱水和外周循环衰竭症状(Bp↓、脉速、V塌陷)。(3)血〔Na+〕低→致密斑Na+负荷↓→RAAS激活,尿中Na+、Cl-排出↓,但肾性失钠者,尿Na+升高。
(4)早期:ECF低渗→无口渴;‚血容量↓,血管紧张素II↑→口渴中枢→口渴。(5)明显脱水体症。4.防治原则:(1)消除原因,防治原发病。(2)补充血容量(NaCl液)。(3)防治休克。
(二)高容量性低钠血症(hypervolemichyponatremia)(水中毒waterintoxication)概念:肾排水功能降低,输入过多水时,引起水潴留,并伴有低钠血症的一系列症状和体征。特征:血清[Na+]<130mmol/L。血浆渗透压<280mmol/L,体Na+总量≥正常,体液量↑↑。
1、原因:(1)排出障碍:①肾排水功能障碍。②ADH分泌过多。(2)摄入过多:①等渗性脱水补水过多。②水的摄入过多>肾排水能力。
水潴留3.影响(effects)ECF量ECF渗透压水移入细胞血[Na+]血液稀释脑细胞水肿嗜睡、躁
动、脑疝ICF渗透压ICF量
细胞内外液量均,渗透压均水潴留的主要部位是细胞内对机体危害最大的是脑水肿
4.防治的病理生理基础预防限水排泄:利尿转移:小剂量高渗盐水(减轻细胞水肿)
(三)等容量性低钠血症(isovolemichyponatremia)特征:血清[Na+]<130mmol/L。血浆渗透压<280mOsm/L。血容量无明显变化或轻度增加。1、原因:主要见于ADH分泌异常综合征。(1)恶性肿瘤(2)CNS疾病:创伤、感染、卜啉症等。(3)肺部疾病:结核、肺炎、真菌感染、肺脓肿。以上原因使ADH异常释放。
2、血容量不增加的机制:(1)ADH↑→血容量↑→①ANP释放↑②近曲小管Na+重吸收↓。(2)滞留水2/3在细胞内,1/3在细胞外,1/12在血管内。3、对机体的影响:(1)轻度无明显影响。(2)严重致脑细胞水肿。
五、等渗性脱水(isotonicdehydration)特征:水、钠成比例丢失。血清[Na+]130-145mmol/L血浆渗透压280-310mOsm/L。1、原因:等渗体液在短期内大量丢失。(1)消化液大量丢失:严重腹泻,引流,小肠瘘,肠梗阻。(2)大量胸、腹水形成及抽放。
2、对机体的影响:ECF等渗丢失→细胞没有水的移动→主要丢失的ECF→对机体影响基本同低渗性脱水。临床较少见。
五、水肿edema概念:过多的体液积聚在组织间隙或体腔中。水肿:细胞间隙体液过多。积水(hydrops):体腔中体液积聚过多。
1.分类心性、肝性、肾性、炎症性、过敏性、特发性(1)按原因皮下水肿、喉头水肿、视乳
头水肿、肺水肿、脑水肿(2)按部位局部性、全身性(3)按范围
(4)按水肿液存在状态显性水肿(frankedema)又称凹陷性水肿(pittingedema)隐性水肿(recessiveedema)粘液性水肿(myxedema)
2.水肿的机制(mechanismsofedema)※组织液生成大于回流※钠、水潴留
影响组织液生成回流的基本因素毛细血管内压血浆胶渗压组织胶渗压组织静水压淋巴回流见:P26图3-4
淋巴回流:正常时,0.1ml/100g组织/min。当组织间液流体静压↑到0时,淋巴回流↑10~50倍。
(一)水肿发生的基本机制:1、组织生成大于回流血管内外液体交换失平衡①毛细血管Bp增高:a、心衰、静脉淤血、静脉血栓形成使静脉压↑、引起淤血性水肿。b、小动脉扩张导致充血性水肿。
②微血管通透性增高:a、致炎因素作用。如感染。b、理化损伤:创伤、烧伤、化学物质。c、某些变态反应。d、缺氧、酸中毒。此种水肿液蛋白含量达3~6g%。
③血浆胶渗压降低,主要为白蛋白降低所致。a、蛋白摄入不足:禁食、消化吸收障碍。b、白蛋白合成减少:肝功不全。c、蛋白丢失过多:肾病综合征、肾炎。d、慢性消耗性疾病,蛋白分解加强,TB,恶性肿瘤。e、血液稀释。
④淋巴回流受:丝虫病、肿瘤,该水肿液蛋白含量达4~5g%。
滤过面积↓有效循环血量↓2、体内外液体交换失衡(钠、水潴(1)肾小球滤过率(GFR)降低.
①广泛肾小球病变:急、慢性肾炎。②有效循环血量↓:心衰、肾病综合征和肝硬变。(2)近球小管对钠、水重吸收增强是引起钠、水潴留主要环节。①心房肽(ANP)分泌↓:有效循环血量↓↓→心房牵张感受器兴奋性↓→ANP分泌↓。
②FF↑:球管平衡失调,GFR↓时肾小管重吸收Na+、H2O并不相应减少,反而加强。a、有效循环血量↓→交感神经兴奋→RAS活性↑→出球小动脉收缩>入球小动脉→FF↑→肾血浆流量↓↓→GFR↓b、血浆非胶体部分由于肾小球滤过量相对↑→近曲小管周围Cap内的血浆胶渗压↑,而流体静压↓→近球小管重吸收↑。
(3)远曲小管和集合管重吸收①醛固酮增高:远曲小管、集合管Na+重吸收↑。a、有效循环血量↓。b、ALD灭活↓。②抗利尿素(ADH)分泌↑:远曲小管、集合管对水重吸收↑。
容量感受器刺激↓a、有效循环血量↓AngⅡ↑RASADH↑ALD↑渗透压↑b、ADH灭活↓
(二)水肿液的特点及对机体的影响1、水肿的特点:(1)水肿液的性状:水肿液的晶体成分与含量和血浆一致。分为:漏出液渗出液(transudate)(exudate)比重<1.015>1.018蛋白含量<2.5g%3~5g/dL细胞数<500/dL多数白细胞
(2)水肿的皮肤特点:皮下水肿是全身与局部水肿的重要体征。①凹陷性水肿(pittingedema)-显性水肿(frankedema)。水肿液>体重的10%。②隐性水肿(recessiveedema):
(3)全身性水肿的分布特点:与以下因素有关:①重力效应:Cap静水压受重力影响→心性水肿最早出现低垂部位。②组织结构特点:组织结构疏松,皮肤伸展性大→肾性水肿首先发生的部位是眼睑。③局部血液动力学因素:肝硬变→肝V受压、扭曲→肝V回流受阻→肝V、Cap内压↑→腹水形成。
常见水肿发生机制
机制右心功能↓V淤血、V压↑肾血流量↓Cap内压↑水肿胃肠肝淤血蛋白吸收合成↓血浆胶渗压↓GFR↓钠水潴留肾小管重吸收↑醛固酮、ADH↑心输出量↓
肾小球血管内皮细胞和间质细胞肿胀增生、炎细胞渗出、纤维蛋白堆积和充塞肾小球囊腔肾小球滤过率减少严重损伤的肾小球失去功能肾小球滤过总面积减小水肿肾素-血管紧张素-醛固酮系统肾血流减少肾小管重吸收钠水增多
2、水肿对机体的影响(1)有利影响①水肿是循环系统的重要“安全阀”。②炎症性水肿可稀释、吸附毒素;阻碍细菌扩散等。(2)有害作用:①营养障碍。②重要器官功能障碍。
第二节钾代谢障碍*体钾的分布50~55mmol/Kg1、90%在细胞内,140~160mmol/L。2、骨钾占7.6%。3、跨细胞液(消化液)占1%。4、细胞外液占1.4%,4.2±0.3mmol/L。
*每日摄入量50~120mmol,常大于细胞外液总钾量。*机体有完善的排钾机制,否则会引起危及生命的高血钾。*机体每天最低排钾10mmol以上,达细胞外液总钾量1/4左右。如禁食等会很快导致缺钾和低血钾。
一、低钾血症(hypokalemia):血清[K+]<3.5mEq/L。体总钾量↓称为缺钾;有时低钾血症不一定伴缺钾。(一)原因1、摄入不足:长期不能进食2、丢失过多:(1)经消化道失钾:
消化液失钾:血容量↓→ALD↑剧烈呕吐、腹泻肾排K+↑低血K+代碱细胞外K+→细胞内‚灌肠剂、缓泻剂;ƒ输尿管乙状结肠吻合术。
(2)肾脏丢失:肾脏疾患:近、远曲小管性酸中毒、急性肾衰多尿期。‚利尿剂:速尿,利尿酸、噻嗪类,乙酰唑胺等。ƒ原发性ALD↑或长期使用皮质激素。„镁缺失:镁是Na+泵激活剂。…不易重吸收的阴离子增多。†应激→肾上腺皮质激素分泌↑→尿排K+↑。
(3)皮肤失K+:大量出汗。3、钾的跨细胞分布异常:该原因引起血[K+]↓,但不致缺K+。(1)碱中毒。(2)β-受体激动剂→激活Na+-K+泵。(3)使用外源性胰岛素。(4)某些药物:钡中毒、粗制棉子油内的棉酚→阻滞K+通道。
(5)低钾性周期性麻痹:常染色体显性遗传病。可能骨骼肌膜上电压依赖型钙通道的基因位点突变→Ca2+内流受阻→兴奋-收缩偶联障碍→瘫痪。导致低血K+机制不明。(6)甲状腺毒症(部分)的低钾性麻痹:甲状腺素过度激活Na+-K+泵→细胞过度摄钾。
(二)对机体的影响:1、对神经和肌肉的影响。(1)急性低钾血症:细胞内、外K+浓度↑,[K+]i/[K+]e↑→细胞内K+外流↑→RP↑→细胞处于超极化阻滞状态→除极化障碍→引起肌肉无力,甚至肌肉弛缓性麻痹。(2)慢性低钾血症:神经、肌肉兴奋性无变化。
2、对心肌的影响:心肌生理特性改变→心电图变化。(1)心肌兴奋性↑机制:心肌细胞钾电导↓→细胞内钾外流↓→RP值↓→RP和阈电位(Et)间距↓→兴奋性↑。(2)心肌传导性↓机制:RP↓→AP时细胞内外电位↓→Na+内流速度↓→0期除极速度↓,幅度↓→兴奋部位与邻近未兴奋部位电位差↓→传导性↓。
(3)心肌自律性↑机制:膜对K+透性↓→相对Na+内流↑→自律细胞4期自动除极化加速。(4)心肌收缩性↑:机制:[K+]↓→Ca2+内流加速。但,严重慢性低钾→心肌细胞变性坏死→心肌收缩性↓。体位性低Bp:压力感受性反射障碍;血管对CA反应↓。
血[K+]↓→膜对K+通透性↓→K+外流↓→静息膜电位↓↓
0期Na+内流↓↓
0期除极化↓自动除极化↑↓
2期Ca2+内流↑严重持久[K+]↓心肌代谢障碍收缩性↓收缩性↑→兴奋性↑→传导性↓自律性↑
(5)心电图的变化
+300-30-60-9001234PQRST
低钾血症时心电图的改变心电图的改变QRS波:增宽,幅小;ST段:压低,缩短;T波:增宽,低平;U波:明显增高。
心电图改变的机制:①QSR波增宽幅小:RP↓、心室肌去极化过程减慢。②ST段下降:ST段反映平台期,低钾时Ca2+内流相对↑,ST段不能回到基线而成下移斜线。③T波波宽低平:复极化3期K+外流速度↓,超长期延长。⑤U波增高:低钾使浦氏纤维复极化过程延长,大于心肌而出现U波。
3、心肌功能受损表现:(1)心律失常:窦性心动过速;异位起搏,出现期前收缩,阵发性心动过速;兴奋性↑,超长期延长,传导阻滞易发生心律失常。(2)心功能障碍:严重缺钾可致心肌细胞变性、坏死。(3)对洋地黄毒性敏感性↑:低K+→洋地黄与Na+泵亲和力↑→心律失常。
4、与细胞代谢障碍有关的损害(1)骨骼肌损害:钾有调节骨骼肌血流量作用。①<3mmol/L血清肌酸磷酸激酶活性↑→肌细胞受损。②<2mmol/L肌细胞痉挛、坏死即横纹肌溶解。机制:a、缺钾→运动时[K+]e↑→诱发血管舒张消失→肌肉缺血。b、肌糖原合成↓→能储↓。
c、Na+泵活性↓→细胞内[Na+]↑→随Na+的物质转运障碍。(2)对肾脏影响:肾浓缩功能障碍→多尿和低比重尿。机制:集合管ADH反应性↓,可能ADH介导的cAMP生成障碍。(3)、对酸碱平衡的影响:(4)、对消化系统的影响:
3、防治的病理生理基础先口服后静滴见尿补钾控制量和速度严禁静脉注射严重者需补10~15天
二、高钾血症(hyperkalemia):血清[K+]>5.5mmol/L。(一)原因:1、肾排K+障碍:(1)急性肾衰早期,慢性肾衰晚期或失血、休克→血压↓→GFR↓。(2)ALD缺乏或远曲小管、集合管对ALD反应↓。(3)保K+利尿剂大量应用。
2、细胞内K+转出细胞:(1)急性酸中毒:(ICF)K+H+(ECF)。(2)高血糖合并胰岛素不足:高血糖、胰岛素缺乏,高血糖造成高渗和糖尿病酮症酸中毒,促使K+外移。(3)缺O2,Na+泵障碍。(4)血管内溶血:RBC内K+释出。(5)横纹肌损伤:挤压综合征。(6)家族性高钾血症性,周期性麻痹。
(7)药物:肌肉松弛剂:去极化类松弛剂;‚洋地黄过量、β-受体阻滞剂干扰细胞膜Na+-K+-ATP酶。3、静脉输K+过快或浓度过高。4、假性高钾血症:采血样时发生溶血或白细胞过高的人血样放置过久白细胞内K+外出。
(二)、对机体的影响1、对神经肌肉兴奋性的影响神经肌肉兴奋性先后↓
血K+↑细胞内外[K+]差↓接近阈电位兴奋性↓(重度)静息电位↓与阈电位距离↓兴奋性↑(轻度)机制(mechanism)
除极化阻滞静息电位过小,几乎接近阈电位,使细胞兴奋性降低的现象。
2、对心脏的影响心肌传导性心肌兴奋性先↑后↓心肌自律性心肌收缩性
血[K+]↑→细胞内外[K+]差↓→静息电位↓→与阈电位距离↓→兴奋性↑↘接近阈电位→兴奋性↓0期Na+内流↓→0期除极化↓→传导性↓膜对K+通
透性↑↓4期K+外流↑→自动除极化↓→自律性↓Ca2+内流↓收缩性↓
心电图改变P波压低、增宽;①传导性↓→P-R间期延长、R波降低;QRS增宽、波幅↓。T波高尖;②3期K+外流速度↑→Q-T间期缩短(复极3期加速)。
③心功能损害:a、传导性↓→各型传导阻滞。b、传导性、兴奋性异常→折返激动→室颤、心脏骤停。3、对酸碱平衡的影响:代谢性酸中毒;反常性碱性尿。
(三)防治原则:1、消除、控制其原因和疾病。2、降低K+总量:减少摄入,增加排出。3、使K+移入细胞内、如静脉注射葡萄糖、胰岛素。4、给Ca2+和Na+盐Ca2+:Ca2+使Et↓,对抗高K+;2期Ca2+内流↑,心缩力↑。Na+:ECF[Na+]↑→0期内流加速→AP↑→传导性改善。
第三节镁代谢紊乱一、镁的生理功能体内镁总量21~28g,平均24g。是第4位阳离子,在细胞内仅次于钾是第二位。其分布与存在形式:1、分布:骨骼53%肌肉27%0.88~1.17mmol/L软组织(21~28g)其它19%ECF1%,其中血清0.3%(0.75~1.25mmol/L)
2、存在形式:(1)ICF中80~90%结合形式存在,与游离Mg2+保持动态平衡。(2)血浆:①游离Mg2+(55%)。②与酸根结合的复合物(13%)。③蛋白结合(32%)。体内细胞约300多种酶的活化需镁参与,特别是与ATP代谢有关的酶。
(一)维持酶的活性镁与ATP结合成复合物,激活许多重要的酶:如磷酸酶、焦磷酸酶、己糖激酶、胆碱酯酶等参与糖、脂肪、蛋白质的代谢。(二)维持细胞的遗传稳定性1、稳定细胞内DNA、RNA和核糖体。2、镁是核糖体重要组成部分。3、促进mRNA与70S核糖体结合。4、调节RNA合成酶。5、参与DNA合成与降解。
(三)对细胞膜及离子转运的影响1、Na+-K+-ATP酶与Ca2+-ATP酶均为镁依赖性。2、影响细胞膜的通透性。控制Na+、K+、Ca2+转运有重要作用。(四)对心血管、中枢神经系统和神经肌肉接头处均有一定影响。(五)抑制可兴奋细胞兴奋性
二、低镁血症(hypomagnesemia):血清镁<0.75mmol/L(1.5mEq/L)。(一)原因与机理1、摄入不足:(1)禁食、节食、厌食、长期营养不良。(2)饮水中镁含量低。2、排出增多:(1)消化道丢失过多:腹泻、小肠切除术、脂肪痢、肠瘘等。吸收不良,消化液中镁丢失。
(2)肾脏丢失过多:①肾疾患以及某些药物所致肾小管功能受损。②利尿剂:速尿、甘露醇。③高钙血症:使原尿中钙↑,在髓袢竞争性抑制镁重吸收。④甲状旁腺功能减退(切除):由于镁进入细胞或骨组织,肾对镁重吸收↓。⑤ALD增多,使肠和肾重吸收↓。
⑥糖尿病酮症酸中毒:利尿、酸中毒妨碍镁的重吸收。⑦慢性酒精中毒:因肝、肠损害使肠吸收↓;呕吐、腹泻丢失↑,酒精抑制肾的重吸收。⑧婴儿未能及时增加谷、豆类及蔬菜等食物。3、转入ICF:胰岛素治疗糖尿病酮症酸中毒。
(二)对机体的影响1、神经、肌肉、CNS(1)神经、肌肉:兴奋性↑。①抑制囊泡释放作用↓。②抑制终板膜Ach受体作用↓。③抑制神经纤维和骨骼肌应激性作用↓。(2)CNS引起多种神经精神症状,轻者神经官能症;重者精神失常。
①与癫痫发作关系密切:可能低镁阻滞中枢兴奋性氨基酸受体之一N-甲基-D天冬氨酸(NMDA)型受体作用↓→癫痫放电。②抑制CNS作用减弱;③Na+-K+-ATP酶活性↓等。
2、心血管:低镁时(1)心律失常:以室性为主,甚至室颤、猝死。机制不清,可能:①Na+泵活性↓→RP↓→兴奋性↑。②对快反应自律细胞Na+内流(If电流)抑制↓→自律细胞自动去极化加快,自律性↑。③Na+泵减弱,细胞内K+↓→兴奋性、自律性↑。
(2)促使冠心病发生发展①拮抗Ca2+作用↓;②使内皮细胞产生内皮源性舒缓因子↓;③缩血管因素作用↑,平滑肌细胞Ca2+↑→高血压;④抗凝、扩血管作用↓,对心肌缺血再灌注损伤保护作用↓→易致心梗。3、低Ca2+血症和低K+血症
(1)低Ca2+血症①Mg2+↓→骨镁释放→血钙入骨。②Mg2+↓→腺苷酸环化酶活性↓→PTH↓→肠吸收和肾重吸收Ca2+↓。③Mg2+置换血浆中的结合Ca2+↓。(2)低血K+症①细胞内K+外出↑Na+泵活性↓①<②→血K+↓②肾小管排K+↑
(三)防治原则:1、防治原发疾病。2、严重者应及时补Mg2+,并注意纠正其它电解质紊乱。
三、高镁血症(hypermagnesemia):血清[Mg2+]>1.25mmol/L(2.5mEq/L)。(一)原因1、急、慢性肾衰伴少尿、无尿,酸中毒可促使高镁发生。2、重度脱水伴少尿。3、甲状腺功能减退:甲状腺素抑制肾小管重吸收镁,促使排出。4、ALD分泌↓。(二)对机体的影响
1、神经、肌肉和CNS:抑制其兴奋传递。骨骼肌弛缓性麻痹、甚至累及呼吸肌。CNS常见嗜睡、精神萎靡、语言不清、昏迷。2、心血管:舒血管低血压,心脏传导阻滞,心动过缓,甚至停搏。(三)防治原则:1、防治原发病。2、输入葡萄糖酸钙,对抗高镁的毒性作用。3、应用利尿剂和透析疗法排出体内镁。
4五配位化合物五配位有两种基本构型,三角双锥和四方锥,当然还存在变形的三角双锥和变形的四方锥构型,它们分别属于D3h和C4v对称群。D3hC4v这两种构型易于互相转化,热力学稳定性相近,例如在Ni(CN)53-的结晶化合物中,两种构型共存。这是两种构型具有相近能量的有力证明。
5六配位化合物对于过渡金属,这是最普遍且最重要的配位数。其几何构型通常是相当于6个配位原子占据八面体或变形八面体的角顶。八面体变形的一种最普通的形式是四方形畸变,包括八面体沿一个四重轴压缩或者拉长的两种变体。四方形畸变
变形的另一种型式是三方形畸变,它包括八面体沿三重对称轴的缩短或伸长,形式三方反棱柱体。三方形畸变一种非常罕见的六配位配合物是具有三棱柱的几何构型,之所以罕见是因为在三棱柱构型中配位原子间的排斥力比在三方反棱柱构型中要大。
6七配位化合物大多数过渡金属都能形成七配位的化合物,其立体化学比较复杂,已发现七配位化合物有下面几种构型,但最常见的是前三种。五角双锥单帽八面体单帽三角棱柱体两种43的形式(帽在八面体的(帽在三棱柱的(正方形-三角形帽一个三角面上)矩形面上)结构投影)
可以发现:①在中心离子周围的七个配位原子所构成的几何体远比其它配位形式所构成的几何体对称性要差得多。②这些低对称性结构要比其它几何体更易发生畸变,在溶液中极易发生分子内重排。③含七个相同单齿配体的配合物数量极少,含有两个或两个以上不同配位原子所组成的七配位配合物更趋稳定,结果又加剧了配位多面体的畸变。
具有八和八以上的配位体的配合物都是高配位化合物。一般而言,形成高配位化合物必须具行以下四个条件。①中心金属离子体积较大,而配体要小,以便减小空间位阻;②中心金属离子的d电子数一般较少,一方面可获得较多的配位场稳定化能,另一方面也能减少d电子与配体电子间的相互排斥作用;③中心金属离子的氧化数较高;④配体电负性大,变形性小。7.1.2高配位数配合物
综合以上条件,高配位的配位物,其中心离子通常是有d0∼d2电子构型的第二、三过渡系列的离子及镧系、锕系元素离子,而且它们的氧化态一般大于+3;而常见的配体主要是F-、O2-、CN-、NO3-、NCS-、H2O等。
八配位的几何构型有五种基本方式:其中最常的是四方反棱柱体和十二面体。四方反棱柱体十二面体立方体双帽三角棱柱体六角双锥
九配位的理想几何构型是三帽三角棱柱体,即在三角棱柱的三个矩形柱面中心的垂线上,分别加上一个帽子;另外一种构型是单帽四方反棱柱体,帽子在矩形的上面。三帽三角棱柱体单帽四方反棱柱体
双帽四方反棱柱体双帽12面体配位数为10的配位多面体是复杂的,通常遇到的有双帽四方反棱柱体和双帽12面体。单帽五角单帽五角反棱柱体棱柱体十一配位的化合物极少,理论上计算表明,配位数为十一的配合物很难具有某个理想的配位多面体。可能为单帽五角棱柱体或单帽五角反棱柱体,常见于大环配位体和体积很小的双齿硝酸根组成的络合物中。
配位数为14的配合物可能是目前发现的配位数最高的化合物,其几何结构为双帽六角反棱柱体。配位数为12的配合物的理想几何结构为二十面体。